子宮頸がんの予防とHPVワクチン
よくある質問
※WACCの許諾を得てピーキャフ・ PCAFが翻訳しました。
ピーキャフ・ PCAFは子宮頸がんから女性を守るための啓発活動を行っています。
HPVとは何ですか?
HPVは皮膚や粘膜に感染するウイルスです。このウイルスにはたくさん(150-200種以上)の型があります。このうちの13種類ほどが子宮頸がんの原因となる発がん性HPV(高リスク型HPV)です。
HPVはどんな疾患をおこしますか?
HPVが原因の良性疾患として、外陰部の尖圭コンジローマがあります。悪性疾患として、子宮頸がんはHPVで起こる最も重大なものです。男性も性器にHPV感染がおきますが、がんが発生することは女性よりもずっと少ないのです。男性では咽頭がんが多いです。
誰が、どのようなときにかかるのでしょう?
HPVはごく普通のウィルスで、性的接触で感染します。男女ともに多くの人が感染します。感染しても特有の症状はありません。ほとんどは一過性の感染で、免疫により排除されますが、何年も身体の中に存在することがあります。この持続感染が子宮頸がんの原因となるのです。
HPVはどのようにして感染しますか?
HPVは、直接的な性交がなくとも、性的な接触で感染します。口や手を介しても感染します。
いつ感染したのかわかりますか?
感染したことを知らない人が大多数であるため、いつ感染が起きたのかを知ることは不可能です。
誰から感染するのでしょう?
HPVはごく普通のウィルスであり、何年も身体の中に「休眠」状態で存在することがあるので、誰からHPVをもらったのかを知ることは不可能です。一度だけの性的接触でも感染します。
- 外陰部に目で見てわかるいぼ(コンジローマ)については、HPV検査の意味はありません。
- がん検診で軽度の異常(ASCUSと呼びます)があり、前がん病変があるかどうかはっきりしないときにはHPV検査が有用です。HPV検査を行うことで細胞診を繰り返して受けることやコルポスコピー検査(精密検査)を行うことの代わりになります。HPV検査で子宮頸がんと関連の強いHPV(高リスク型HPV)がある場合にはコルポスコピーが勧められます。
- 前がん病変や上皮内がんでは子宮を温存する治療が行われます。治療後HPVが発見されなければ再度の感染は起きていません。この状態が続いている限り再発のリスクは無いかごく低いと考えられます。
- 30歳以上の女性の子宮頸がん検診で細胞診とHPV検査を組み合わせ、どちらも陰性であれば検診間隔を3年に延長できると考えられます。
-
日本では数回連続して子宮頸がん検診に異常がなければ2年に1回の検診で良いとするのが一般的です。細胞診に軽度異常がある場合にはHPV検査も保険で受けることができるようになりました。
-
検診台でのがん検診に抵抗があったり、時間的・距離的に検診受診が難しい場合には自己採取HPV検査が有用です。
- HPVが感染しても80-90%は免疫の働きで身体から消えてしまいます。特に若い女性では消失する可能性が高いのです。
- しかしどの人では消えてしまい、どの人では持続的に残るのかは分かりません。
- HPV検査をしてもわからないような微量のウィルスが残る可能性があるかどうかについてはまだよく分かっていません。
- しかしHPVによる病気である前がん病変や上皮内がんは、適切な治療を受ければ大変よく治ります。90-98%の患者で一回のみの治療で治ります。外陰の尖圭コンジローマの治療効果は70%以下です。
-
性的接触を避けることが最も確実な方法と言えますが、実際上は人生の中にsexがあるのが自然なので、HPVの感染を避けることはできないと考えた方が良いでしょう。
-
HPVは大変ありふれたウイルスであり、大部分(70-80%)の人は人生の中で一度はHPVに感染するのです。
-
コンドームを使うことは完全な予防法ではありませんが、 HPV以外の多くのウィルスや細菌の感染を防ぐこともできるので、勧められる有用な方法です。
HPVの感染で女性には子宮を失うリスクなどの大きな負担が生じます。最近では男性にもHPVが原因のがんが増えています。男女ともにこのウイルスとがんについて正しい知識を持つ必要があります。
- カップルのパートナーは同じHPVの感染リスクにさらされていると言えます。
- 一度消失した同じHPV に再度感染するかどうかについてはまだ十分に分かっていません。
- 高リスク型HPVによる子宮頸部異形成の場合、ウイルスの伝播性が低いこと、男性はこれらのウイルスによる陰茎がんリスクが低いことなどから、実際には男性パートナーの検査の必要性は低いのです。
- 女性がHPVから子宮頸がんになるリスクが高いことは、子宮には頸がんになりやすい特有の場所があること、免疫との関連があることを示しています。
- 子宮頸がんとの関連では、コンドームと男性の検査は意味がありません。しかし、ウイルス感染性の高い性器コンジローマについては、コンドームとパートナーの検査が必要です。
- HPVによる発癌リスクは男性よりも女性が高いという不平等があります。
- 高リスク型HPVが前がん病変や子宮頸がんの原因になります。しかし定期的な子宮頸がん検診と適切な治療により大部分の頸がんを防ぐことができます。
- すべての女性に同じリスクがあるわけではありません。
- 最も重要なリスク因子は、HPVの持続感染であり、各個人の免疫力の違いです。
- 世界には頸がん検診を受けられない多くの国があります。がん検診の仕組みが存在する国では、頸がんになるリスクが最も高いのはHPV感染ではなく、頸がん検診を受けない女性なのです。
HPVの持続感染リスクや持続感染を起こした細胞が癌化するリスクを高めるものとして、免疫力の低下(HIV感染や免疫抑制剤使用)、喫煙、クラミジア感染による炎症などがあります。最近は個人の体質が関係する可能性も指摘されています。
- 性交渉の全くない人を除けば、殆どの人がHPVに感染します。あなたがHPVに感染したり、前がん病変や頸がんになったとしても、それは決して特殊なことではないのです。
- 多くの人ではHPV感染は一時的なものです。
- 殆どの人では症状はないので、自分がHPVに感染したとは知らないままでいるのです。
- 尖圭コンジローマの場合はパートナーも病院で診察を受けて、コンドームを使ってください。
- 前がん病変(異形成)が見つかった場合に相手が病院を受診したりコンドームを使ったりする必要はありません。
HPVの持続感染により、正常組織から異形成(軽度、中等度、高度)を経て、上皮内がんになり、さらに浸潤がんになるという経過をたどります。高度異形成は上皮内がんと同じ取扱いをします。CIN3と呼びます。
- ワクチンにはグラクソスミスクライン社のサーバリックス(2価ワクチン)、メルク社のガーダシル(4価ワクチン)、シルガード9(9価)の3種類があります。
- ガーダシルとシルガード9には発がん性HPVに加えて、尖圭コンジローマの原因となる6,11型のHPV感染も予防する効果があります。
- HPVワクチンは予防であり、治療ではありません。すでに持続感染が起きている場合には効果はありません。
- どのワクチンも子宮頸がんの原因となるすべてのHPV感染を防ぐことはできないので、ワクチンを受けても定期的な子宮頸がん検診は必要です。
- ワクチンは女性にとって発がん性HPVによる子宮頸部の前がん病変や浸潤がんを予防するメリットがあります。男性において、がんの発生を抑えるメリットがあるかどうかはまだはっきりしていません。
- このワクチンはHPVの感染を予防するものです。ワクチン接種の第一の対象と考えられるのは、HPVにまだ曝露されていない女子、すなわち性行動が始まる前の女子です。小6〜高1の女子に対しては公的負担でのワクチン接種が推奨されています。
- 26歳を超えた年齢の女性についてのメリットは現在調査されているところです。HPVで防げるタイプのHPV に感染していない女性はワクチンのメリットがあると考えられます。
-
小6〜高1の女子に対しては公的負担でのワクチン接種が積極的に推奨され、自治体から個別に案内が送付されます。以下に受診の要領を記載します。
-
接種に必要なHPVワクチンの予診票が通知に同封されています。(「保護者が同伴する場合」と「保護者が同伴しない場合」の2種類の予診票あり)
-
13歳未満の方は、必ず保護者の同伴が必要です。(予診票の「保護者が同伴する場合」を使用)
-
13歳以上16歳未満の方は、保護者が予診票及び説明書の記載事項を読み、理解し、納得して予防接種を受けさせることを希望した場合、保護者自らが予診票及び同意書に記入・自署することで、保護者の同伴なしで接種することができます。(予診票の「保護者が同伴しない場合」を使用)
-
16歳以上の方は、保護者の同伴は必要なく、予診票についても保護者の自署ではなく接種者本人の自署で接種することができます。
-
健康保険証・母子健康手帳・必要事項を記入した予診票をお持ちください。予診票が手元にない方は、母子健康手帳を準備し、保健所保健総務課にお問合せください。
- 小6〜高1の期間でのHPVワクチン接種を逃した人のためにキャッチアップ接種制度があります。
- 平成9年度生まれ~平成18年度生まれ(誕生日が1997年4月2日~2007年4月1日)の女性が対象です。
- 令和4(2022)年4月~令和7(2025)年3月の3年間、HPVワクチンを公費で接種できます。
- 住民票のある市町村からお知らせが届きます。
- 予防接種法上、ワクチンの接種にあたって保護者の同意が必要となるのは16 歳未満の方です。そのため、キャッチアップ接種の対象者は、保護者の同意は不要となります。
- このワクチンに奇形を起こす作用は認められていませんが、妊娠中にワクチンを使うことは勧められません。妊娠していないときにワクチンを受けてください。
- ワクチン接種スケジュールは、HPVワクチンの種類によって異なります。接種スケジュール期間中は避妊をしてください。
- 妊娠がわかった時点でワクチン接種を中断し、妊娠・分娩が終了してからワクチン接種を完了してください。
- 妊娠に気付かずワクチン接種を受けてしまっても、これまでワクチンによる胎児奇形の報告はなく、心配する必要はないと考えられます。
- HPVワクチンの製造会社は9歳から26歳までの女性に使うことを勧めています。現在のところ26歳を超える女性へのワクチン接種の効果を証明するデータは無く、この年齢層の女性への接種は勧められていません。
- しかしHPVワクチンは若い女性には非常に高い効果が認められており、26歳を越える女性でもHPV感染の予防効果があることは十分考えられます。この場合、HPVによる病変やワクチンで予防できるHPV感染が無いことを確認できた女性に使う必要があります。HPV型別検査を自費で行うことができます。
- 現在の予防ワクチンには治療効果はありません。
- ガーダシル(メルク社)の第3相臨床試験ではワクチンに含まれるHPVのキャリアである女性に対してワクチンの効果はありませんでした。
- 治療歴のある女性におけるワクチン接種の有益性に関する研究はありません 。
前がん病変や初期の子宮頸がんで子宮を温存する治療を受けた後にHPV検査を受けて発がん性HPVが発見されなければワクチンを受けることで新たな感染を予防することはできるかもしれません。しかしこのことで前がん病変や初期頸がんの再発を抑えられるという証拠はありませんので、HPVワクチンについては担当医とよく相談すべきでしょう。
- 現時点では男性へのワクチン接種は勧められていません。男性でもコンジローマや、中咽頭がん、稀ですが、陰茎がん、肛門がんを予防する効果があるかもしれません。
- 女性へのHPV伝播を防ぐという間接的効果も期待できるかも知れません。効果を示す証拠が得られたら男子・男性にワクチン接種が認可されるかもしれません。
- 公費の補助がない場合の接種費用は、2価ワクチン(サーバリックス)および4価ワクチン(ガーダシル)では3回接種で約4~5万円、9価ワクチン(シルガード9)では3回接種で約8~10万円、2回接種で5~7万円です。
- ワクチンは肩(上腕三頭筋)に筋肉注射します。
- サーバリックスは1回目の接種の後、1か月目、6か月目の合計3回行います。
- ガーダシルとシルガード9は1回目の接種の後、2か月目、6か月目の合計3回行います。
- 15歳になるまでに接種を受ける場合はスケジュールが異なります。
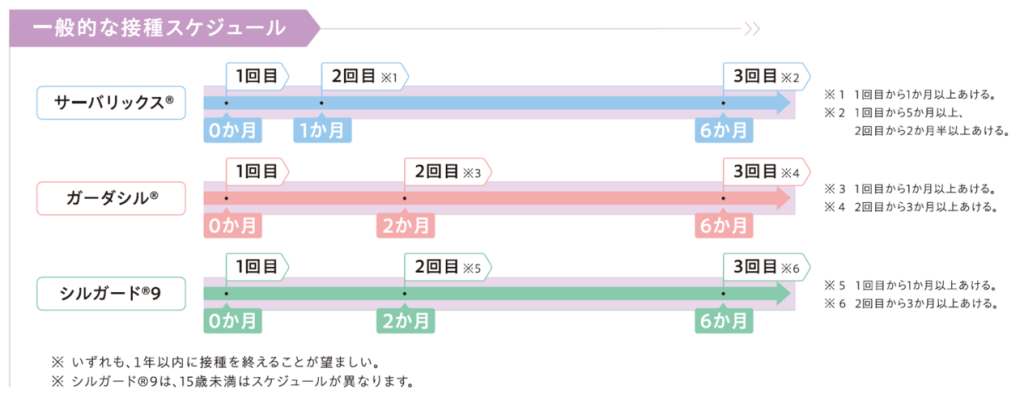
シルガード9の1回目接種を15歳になるまでに受ける場合は、1回目と2回目の間隔を少なくとも5か月以上(6か月)あけて、2回で終了。
- ワクチン接種後に一般的にみられる副作用があります。最も多いのは注射局所の疼痛、腫れ、発赤です。これらは臨床試験のときに比較に用いられたA型肝炎ワクチンよりも高頻度に認められました。発熱や皮膚の発疹も認められますが、肝炎ワクチンとの差はありませんでした。
- 注射による痛み、恐怖、興奮などをきっかけとした神経反射により、失神や転倒がみられることがあります。そのため、接種後は30分程度座らせるなど、安静にして状態を観察します。
-
答えはNOです。臨床試験では、ワクチンに含まれるタイプのHPVによって引き起こされる病変に対してのみ予防効果があり、すべての病変が予防されるわけではないことが示されているからです。
-
HPVワクチンは、前がん病変に対しては約65%、がん病変に対しては約70%の防御率です。17歳未満でワクチン接種を受けた場合は予防効果が高くなります。
-
HPVワクチン接種による防御は完全ではないため、定期的に検診を継続する必要があります。これら2つの相乗的かつ補完的な予防法(ワクチン接種による一次予防、検診による二次予防)により、子宮頸がんに対する最大限の予防が可能となります。
- 現在のところ7年以上にわたって体の中で十分な抗体が継続して作られることが分かっています。抗体の量を維持するために追加のブースター接種が必要かどうかはこれからの研究結果でわかるでしょう。
サーバリックス接種後のこれまでの抗体価の推移に基づいたコンピューター計算では、自然に獲得される抗体価よりも十分に高い抗体価が20年以上にわたって維持されると予測されています(David MP, Gynecol Oncol 2009)。







